Coartación de aorta y Ductus arterioso persistente
- Categoría padre: Cursos de Cardiología Pediátrica
EMBRIOLOGÍA
Cuando se forman los arcos branquiales o faríngeos (entra la 4ª y 5ª semana) cada par de arcos recibe su propio par de arterias, que reciben el nombre de arcos aórticos y se originan en el saco aórtico (porción más distal del tronco arterioso). Se forman cinco pares de arcos numerados I, II, III, IV, VI (el V arco no se forma o lo hace de forma incompleta y luego involuciona). La división del tronco arterioso por el tabique aórticopulmonar divide el canal de salida del corazón en la aorta ventral y la arteria pulmonar. A los 29 desaparecen el I y II arcos aórticos, persistiendo pequeñas porciones que dan origen a pequeñas arterias. El III, IV y VI arcos son de gran tamaño y el saco troncoaórtico se ha dividido de manera que los sextos arcos se continúan con el tronco pulmonar. El sistema del arco aórtico embrionario se puede resumir en los siguientes puntos:
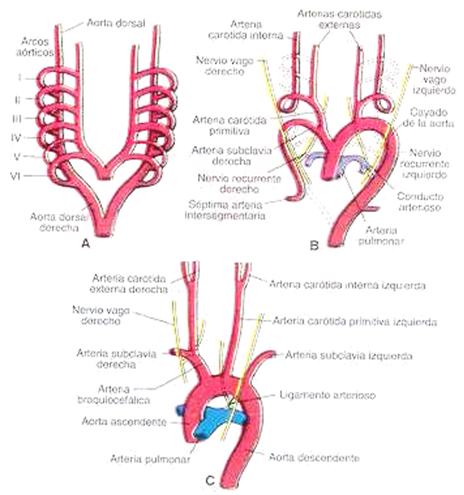
- Tronco arterioso: porciones proximales de la aorta ascendente
- Saco aórtico: porción distal de la aorta ascendente, arteria braquiocefálica y arco aórtico hasta el origen de la arteria carótida común izquierda.
- Terceros arcos: arteria carótida primitiva y porción proximal de la carótida interna (el resto lo forma la porción craneal de la aorta dorsal). La carótida externa surge como un brote del tercer arco aórtico.
- Cuartos arcos:
- Izquierdo: segmento del cayado de la aorta, entre la carótida primitiva y la subclavia izquierda.
- Derecho: porción proximal de la subclavia derecha.
- Quintos arcos: son transitorios y nunca bien desarrollados.
- Sexto arco:
- Derecho: la región proximal se convierte en el segmento proximal de la arteria pulmonar derecha. La parte distal desaparece y la izquierda persiste como conducto arterioso.
- Izquierdo: la parte proximal se convierte en el segmento proximal de la arteria pulmonar izquierda. La región distal persiste hasta el nacimiento en forma del conducto arterioso (DA)
- Aorta dorsal derecha: Arco aórtico distal
- Séptima arteria intersegmentaria derecha: parte de la arteria subclavia derecha
- Séptima arteria intersegmentaria izquierda: arteria subclavia izquierda
ANATOMÍA
La coartación de aorta (CoA) se considera parte de una arteriopatía generalizada, y no sólo un estrechamiento circunscrito a la aorta. Representa aproximadamente un 5-8% de todas las cardiopatías congénitas (CC). Tres de cada 10.000 nacidos vivos presentan esta malformación. Ambos sexos se encuentran afectados por igual con un leve aumento de frecuencia los varones adultos. Es la cardiopatía más frecuente en el Síndrome de Turner.
Puede presentarse como una estenosis discreta o como un segmento largo e hipoplásico. En el pasado la CoA se clasificaba como preductal o postductal pero en la actualidad se sabe que todas todas la CoA son yuxtaductales. La dilatación de la aorta descendente inmediatamente distal a la coartación está generalmente presente. En la mayoría de los pacientes existe cierto grado de hipoplasia del itsmo y del arco transverso aórtico. La principal circulación colateral entre los segmentos aórticos proximales y distales a la CoA consiste en: la arteria mamaria interna por delante, las arterias originadas en la arteria subclavia mediante las arterias intercostales y la arteria espinal anterior. Las lesiones asociadas más frecuentes son: válvula aórtica bicúspide (VAB) en un 85%, anomalías en la válvula mitral en un 15%(en el complejo de Shone existen múltiples lesiones obstructivas en el corazón izquierdo: VM en paracaídas, anillo supramitral, VAo bicúspide y CoAo ), comunicación interventricular (CIV) en un 30% y aneurisma del Polígono de Willis. En un 4-5% de los casos se asocia con la arteria subclavia derecha anómala que nace por debajo de la coartación. Es muy infrecuente encontrar su localización en la aorta abdominal.
Existe una distribución bimodal en la presentación de los pacientes con CoA
- Neonatos sintomáticos. La aorta descendente durante la vida fetal y en los primeros días de vida recibe flujo principalmente por el ductus arterioso (DA). Al no existir circulación colateral con el cierre del DA se produce clínica a edad temprana. Es frecuente encontrar otro tipo de defectos como: hipoplasia aórtica, VAB, CIV y anomalías de la VM. La CoA también forma parte de otras CC como la trasposición de las grandes arterias (TGA) y la doble salida del ventrículo derecho.
- Neonatos y niños asintomáticos. Durante la vida fetal se desarrolla una buena circulación colateral. Excepto la VAB el resto de los defectos cardíacos son infrecuentes.
VALORACIÓN ECOGRÁFICA BASAL Y DIAGNÓSTICO DIFERENCIAL
Ecocardiografía
Es fundamental para determinar el punto, estructura y grado de CoAo, función e hipertrofia de ventrículo izquierdo (FEVI e HVI), anomalías cardíacas asociadas y diámetros de los vasos aórticos y supraaórticos.
- Supraesternal eje largo/supraclavicular derecho
- Estrechamiento inmediatamente distal a la arteria subclavia izquierda
- Dilatación postestenótica en la aorta descendente y diferentes grados de hipoplasia itsmica/cayado aórtico transverso
- Turbulencia de flujo color
- Incremento de la velocidad de flujo doppler. El gradiente es mayor durante la sístole y persistirá de forma característica durante la diástole. El gradiente de presión depende de la presencia y cuantía del flujo de las colaterales y/o de la presencia de DA por lo que en ocasiones no es útil para cuantificar el grado de CoAo (infraestimación). El flujo diastólico continuo es típico de CoAo significativa. En adultos la resonancia magnética nuclear (RNM) y la tomografía computarizada (TC) son de elección. La cateterización cardíaca con manometría (gradiente pico-pico mayor de 20 mmHg) indica una CoAo relevante
- Flujo en aorta abdominal amortiguado y con extensión diastólica
- Paraesternal eje largo (PEL) y apical/subcostal cuatro cámaras (4C) : FEVI, HVI, anomalías en la VM. Apertura asimétrica de VAB en PEL. Estenosis o insuficiencia valvular
- Paresternal eje corto: VAB. Estenosis o insuficiencia valvular. {jwplayer}&file=co_ao_3.mp4&popup.overidetext=Vídeo Coartación de Aorta&jwversion=5_html5{/jwplayer}
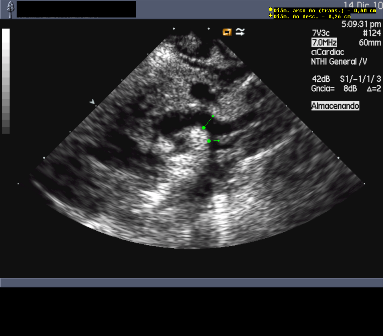 |
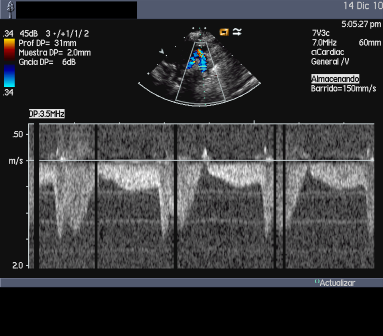 |
| Coartación de Aorta | Doppler |
VALORACIÓN INMEDIATA PREPROCEDIMIENTO E INTRAPROCEDIMIENTO
Las técnicas de intervención quirúrgica incluyen la resección termino-terminal, resección y anastomosis termino-terminal extendida, aortoplastia con parche protésico aortoplastia con colgajo de subclavia y puente aorto-coronario con injerto. Si la anatomía es apropiada el procedimiento percutáneo con stent es de elección en adultos en muchos centros.
Durante el procedimiento puede ser necesaria la monitorización ecocardiográfica para determinar el resultado final y detectar defectos residuales y posibles complicaciones.
VALORACIÓN POSTPROCEDIMIENTO Y EN EL SEGUIMIENTO
Al tratarse de una enfermedad difusa de la aorta y por la frecuente asociación con la VAB el seguimiento debe ser de por vida.
- En neonatos es importante la valoración de la evolución de las lesiones frecuentemente asociadas, fundamentalmente valvulopatía órtica y mitral, que pueden evolucionar rápidamente en los meses siguientes.
- La recoartación se observa en el 6-33% de los pacientes. Por lo que se recomienda una exploración bianual especialmente cuando la intervención se realiza en el primer año de vida. La de tensión diferencial entre el brazo y la pierna indican recoartación.
- La formación de aneurisma con la probabilidad de disección y rotura es más frecuente en las reparaciones con parche. La RNM o la TC son mejores que los estudios ecográficos y deben realizarse de por vida cada 2-5 años.
- La hipertensión arterial (HTA) debe tratarse preferentemente con betabloqueantes. Existe controversia con la HTA inducida con el ejercicio.
 Figura 1. Guía de práctica clínica de la ESC para el manejo de cardiopatías congénitas en el adulto. hhttpp.//www.revespcardiol.org
Figura 1. Guía de práctica clínica de la ESC para el manejo de cardiopatías congénitas en el adulto. hhttpp.//www.revespcardiol.org
DUCTUS ARTERISO PERSISTENTE
ANATOMÍA
El ductus arterioso persistente (DAP) consiste en la persistencia de la permeabilidad de una estructura fetal normal entre la arteria pulmonar izquierda (API) y la aorta descendente distal a la arteria subclavia izquierda. Se observa en un 5-10% de las CC, excluyendo los neonatos prematuros. Es tres veces más frecuente en niñas que en niños. El conducto suele tener forma cónica con un pequeño orificio en la AP que restinge el flujo sanguíneo. Puede ser corto, largo, rectilíneo o tortuoso.
VALORACIÓN ECOGRÁFICA BASAL Y DIAGNÓSTICO DIFERENCIAL
Ecocardiografía
La ecografía es la técnica de elección que proporciona el diagnóstico, al grado de sobrecarga de volumen de VI, la presión arterial pulmonar (PAP), el tamaño de la AP y la sobrecarga en el VD
- Paraesternal y supraesternal eje corto
- Tamaño del DAP (diámetro, longitud y forma del conducto). En términos generales un diámetro mayor de 1.5 mm se correlaciona con significación hemodinámica. Puede resultar difícil determinar el tamaño si la imagen es de mala calidad, el trayecto es tortuoso o existe excesiva ganancia color. La ecografía tridimensional puede ser más precisa pero esta técnica no está validada en prematuros
- Estudio del flujo transductal. La dirección y el volumen del shunt depende de la resistencia transductal (pulmonar versus sistémica). Así encontramos shunt izquierda-derecha puro, bidireccional si la PAP se aproxima a la presión sistémica (derecha-izquierda en sístole e izquierda-derecha en diástole) o derecha izquierda puro si la PAP es suprasistémica. La velocidad sistólica ductal es generalmente menor a 1.5 m/s cuando el DAP no es restrictivo. Una velocidad elevada indica presión baja en la AP aunque en los ductus muy tuneliformes o tortuosos puede infraestimarse el gradiente por la pérdida de la energía viscosa.
El flujo en la AP es laminar y exclusivamente sistólico en condiciones normales con una velocidad máxima menor de 1.5 cm/s. Ante un DAP significativo aparece un flujo diastólico turbulento.
{jwplayer}&file=dap_1.mp4&popup.overidetext=Vídeo 1. DAP&jwversion=5_html5{/jwplayer}
| Imagen 1. Medidas DAP | 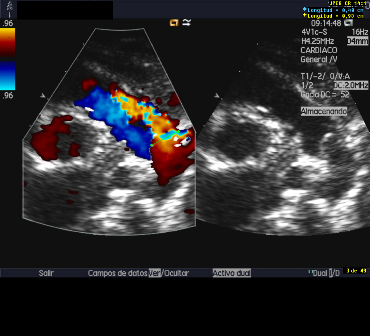 |
| Imagen 2. Flujo I-D DAP | 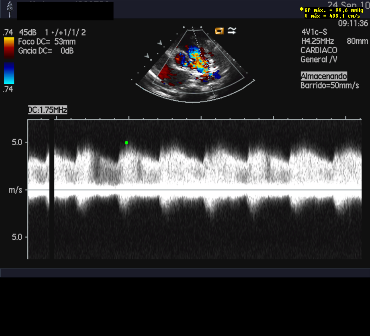 |
| Imagen 3. Doppler Ao descendente. Reverso diastólico | 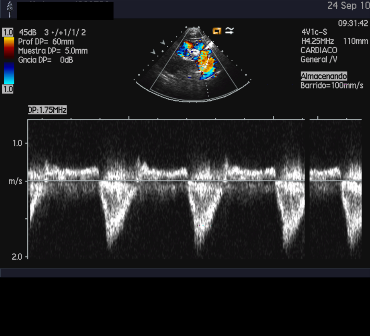 |
| Imagen 4. Doppler DAP bidireccional | 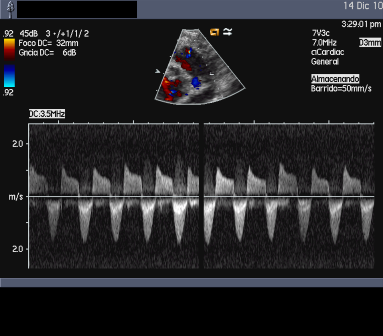 |
- Supraesternal eje largo/subcostal
- Reverso holodiastólico en la aorta descendente
- Estimación de la PAP
- Paraesternal eje largo
- La razón del diámetro aurícula izquierda/aorta (modo M) mayor 1.4 y la razón VI/aorta mayor 2.1 sugiere DAP con repercusión hemodinámica
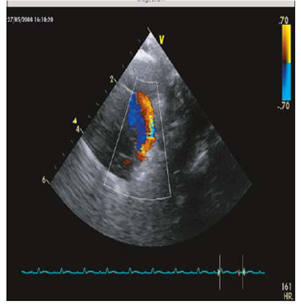
Figura 2. Doppler color. DAP con flujo izquierda-derecha. En Eur J Pediatri (2009) 168:907-914
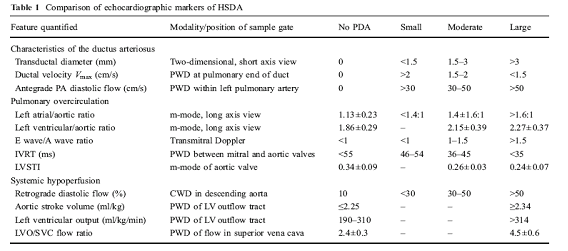
Figura 3. Marcadores ecocardiográficos de DAP con repercusión hemodinámica. En Eur J Pediatri (2009) 168:907-914
Diagnóstico diferencial
Existen otras comunicaciones anormales en las que se detecta un flujo en al arteria pulmonar (fístula coronaria o ventana aortopulmonar) pero no se detecta el origen de éste en la aorta descendente . En la insuficiencia pulmonar el flujo se origina en la válvula pulmonar
VALORACIÓN INMEDIATA PREPROCEDIMIENTO E INTRAPROCEDIMIENTO.
Con la ecocardiografía se determina aquellos DAP con repercusión hemodinámica. Durante el procedimiento puede ser necesaria la monitorización ecocardiográfica para determinar el resultado final y detectar defectos residuales y posibles complicaciones.
 Figura 4. Guía de práctica clínica de la ESC para el manejo de cardiopatías congénitas en el adulto. hhttpp.//www.revespcardiol.org
Figura 4. Guía de práctica clínica de la ESC para el manejo de cardiopatías congénitas en el adulto. hhttpp.//www.revespcardiol.org
VALORACIÓN POSTPROCEDIMIENTO Y EN EL SEGUIMIENTO
El conducto hemodinámicamente significativo debe ser cerrado mediante intervención quirúrgica o bien mediante técnicas intervencionistas (de elección en la mayoría de los centros). La evaluación ecocardiográfica debe incluír el tamaño y la función del VI, PAP, shunt residual y lesiones asociadas. Aquellos sin shunt residual, VI normal y PAP normal no requieren seguimiento después de los seis primeros meses. El resto en función de la gravedad precisan revisiones como mínimo anuales. Las complicaciones son infrecuentes siendo las principales el cierre incompleto con persistencia o nueva aparición de cortocircuitos residuales, la embolización del dispositivo que suele ser precoz, la obstrucción de estructuras vecinas (rama pulmonar izquierda, aorta descendente). Tras la colocación de los dispositivos se recomienda mantener la profilaxis de endocarditis alrededor de 6 meses (tiempo de endotelización completa del dispositivo) tras la objetivación de la desaparición del cortocircuito.
BIBLIOGRAFÍA
Libros
• Anderson. Paediatrics Cardiology. 3º Edición. Editorial. Editorial Churchill Livingstone.
• Netter. Corazón. Editorial Masson.
Dibujos que facilitan la comprensión de la embriología y anatomía
• Park. Cariología Pediátrica. 5º Edición. Editorial Elsevier-Mosby
Resume conceptos y utiliza esquemas muy didácticos
• Snider. Echocardiography in Pediatric Heart Disease. 2º Edition. Editorial Mosby.
Guías de práctica clínica
• Protocolos diagnósticos y terapéuticos en cardiología pediátrica de la Sociedad Española de Cardiología Pediátrica. hhttpp.//www.secardioped.org/
• Guía de práctica clínica de la ESC para el manejo de cardiopatías congénitas en el adulto. hhttpp.//www.revespcardiol.org
Nueva versión en el 2010
Artículos
• Sehgal. Does ecocradiography facilitate determination of hemodynamic significance attributable to the ductusarteriosus? Eur J Pediatri (2009) 168:907-914







