Arritmias y electrofisiologíaNovedades
Serelaxina mejora la disnea en IC aguda. RELAX-AHF
El estudio pre-RELAX-AHF, un fase 2 de búsqueda de dosis de la serelexina en ICA, en 234 pacientes sugirió efectos beneficiosos sobre la disnea y eventos post-alta.
El RELAX-AHF es un ensayo clínico, internacional (96 centros de 11 paises), placebo-control en que pacientes con ICA fueron aleatorizados (1:1) dentro de las 16h desde el inicio a cuidado estándar más infusión de 48h iv de serelexina (30 μg/kg/día) vs placebo. Criterios de inclusión: Disnea, congestión en la Rx tórax, aumento de péptidos natriuréticos, insuficiencia renal leve-moderada y presión arterial sistólica> 125 mmHg.
Hubo 2 objetivos primarios de eficacia: 1) Cambio en la disnea evaluada por el paciente entre el momento basal y el día 5 cuantificada mediante el área bajo de la curva de una escala analógica visual (VAS AUC) entre 0-100 y 2) La proporción de pacientes con mejoría moderada o marcada de la disnea, según escala de Likert durante las primeras 24 horas (ambas analizadas por intención de tratar).
Los 2 objetivos secundarios de eficacia fueron 1) Días vivos fuera del hospital hasta el día 60 y 2) muerte cardiovascular o rehospitalizacion por IC o insuficiencia renal antes del día 60. Hubo además varios análisis de eficacia pre-especificicados adicionales.
Resultados: Se incluyeron 1.161 pacientes, 581 asignados a serelaxina y 580 a placebo. El grupo con serelaxina mejoró el VAS AUC del objetivo primario, la disnea, (448 mmxh, IC 95% 120-775; p=0,007) vs placebo (Fig A). Sin embargo no hubo diferencias en el otro objetivo primario, la mejoría de la disnea según la escala de Likert (placebo 26% vs serelaxina 27%,p=0,70). Fig B.
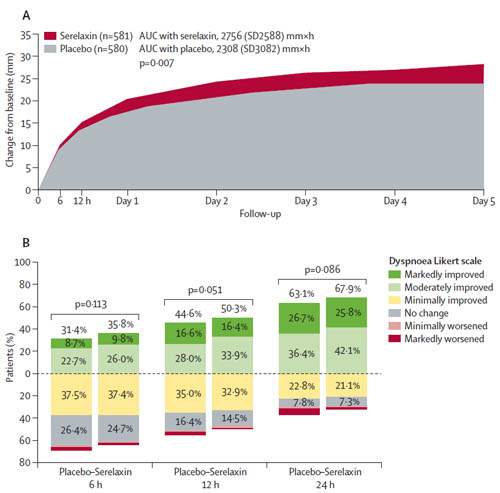
No hubo diferencias significativas en objetivos secundarios de muerte cardiovascular, rehospitalizaciones por IC o insuficiencia renal hasta el día 60.
El tratamiento con serelaxina se asoció con reducciones significativas de otros objetivos pre-especificados incluyendo menos muertes de cualquier causa al día 180 (65 muertes en grupo placebo vs 42 muertes en grupo serelaxina HR 0,63 IC95% 0,42-0,93 p=0,19).
Una de las limitaciones de este estudio es que los criterios de inclusión difieren de los de los ensayos previos en ICA, ya que se requería una presión sistólica > 125 mmHg y sin requerir FEVI deprimida. Estos criterios probablemente aumentaban la probabilidad de eficacia y reducían los efectos adversos de un fármaco vasodilatador. Pero en contrapartida limitan su aplicabilidad a otras poblaciones sin estos criterios. Estos aspectos son comentados en el editorial acompañante, junto con la recomendación de que seria útil identificar subgrupos de mayor o menor beneficio. Los beneficios en la mortalidad a 180 días son muy interesantes, si bien los números son pequeños y por tanto es conveniente considerar este hallazgo como generador de hipótesis que ha de ser confirmada.
En resumen, el tratamiento con serelaxina en pacientes con ICA se asoció con un mayor alivio de la disnea y mejoría en otros resultados clínicos, si bien no tuvo efecto sobe las rehospitalizaciones. Este beneficio clínico en aliviar la congestión y, además con buena tolerancia, es muy prometedor.
Referencias:
Teerlink JR, Davidson BA, Felker GM, et al. Serelaxin, recombinant human relaxin-2, for treatment of acute heart failure (RELAX-AHF): a randomised, placebo-controlled trial. Lancet published online November 7, 2012. [Pub Med] [Texto completo]
Konstam MA. RELAX-AHF: rising from the doldrums in acute heart failure. Published online November 7, 2012. [Pub Med] [Texto completo]
Autora: Marisa Crespo


Los problemas del exceso de peso, es familiar para muchas personas; especialmente las mujeres que son las que más sufren con el sobrepeso. Alguien se resigna a este problema; yo estoy incluida en la lucha con éxito variable. He leído muchos libros diferentes sobre el tema, me gusta experimentar y probar diferentes medicamentos que ayuden a reducir el sobrepeso y normalizar el metabolismo. Algunos de ellos ayudan, pero en la mayoría de productos al terminar con dicho tratamiento; regresa rápidamente a su nivel anterior, subiendo otra vez de peso.
adelgazantes Fito spray
Hace un mes, encontré en el Internet un nuevo producto relacionado como bajar de peso; llamado Fitospray. La información de este producto me ha interesado y que no es necesario realizar con tanto esfuerzo para poder controlar la ingesta de alimentos. Está claro que este es el trabajo de la comercialización de costumbre — de hecho, yo solía luchar durante años y seguir estrictamente con el contenido calórico de los alimentos y también para controlar el apetito. Pero al probar este producto gracias a este medio que me ilustro mucho y fue muy interesante para mí; porque era especialmente lo que más quería.
[url=http://infazavr.org/la-revocacion-sobre-la-mascara-sollamask-para-la-cara-el-engano-o-la-verdad.php]СЃollamask la revocaciГіn[/url]